トピックス
2025.02.25
肥満の増加は、超加工食品の消費量と密接に関係している
要 約
(1)サンパウロ大学の研究グループによって2009年に考案されたNOVA 分類法では、食品を種類や栄養素ではなく、加工の程度や目的によって4つのグループに分類している。
【1】 未加工または最小限の加工食品
【2】 加工食品原料
【3】 加工食品 (PF)
【4】 超加工食品(UPF:Ultra-processed food)
超加工食品 (UPF)は、多くの材料を組合わせて、多数の一連の工業プロセスを経て作られる調合物であり、スナック菓子、チョコレート菓子、インスタント食品、ソーセージやハム、その他ほとんどのファーストフードが含まれる。UPFの消費量の増加は、肥満や食事関連の疾患の増加に関連していると考えられている。
(2)UPFは、精製炭水化物・添加糖・塩分・飽和脂肪・トランス脂肪を多く含み、エネルギー密度が高い。その一方、食物繊維・タンパク質・微量栄養素の供給源としては貧弱である。さらに、香料・着色料・乳化剤・保存料、その他の化粧添加物が添加されることが多い。
(3)1980年代以降、UPFの消費量は、先進国だけでなく途上国においても急速に増加している。一日の総エネルギー摂取量に占めるUPFの割合でみると、アメリカ、イギリス、カナダでは平均で50%を超えている。
(4)UPFの消費と肥満との関連を調べたいくつかの研究では、UPFの消費量が多いほど、肥満になる確率が高いことが明確に示されている。それに対し、野菜などの自然食品の摂取量の増加は、肥満と逆相関していることが判明した。
(5)アメリカの研究グループは、UPFの摂取量が多い人は、果物・野菜・魚などの自然食品の摂取が少なく、食事全体の質(栄養価)が大幅に低下する傾向があることを発見した。
(6)(超)加工食品の食事では、ホールフードの食事に比べ、食事誘発性熱産生 (食後に増加する消化・吸収などに使われるエネルギー) が低下し、実質的なエネルギー獲得量が増加する可能性がある。
また、超加工食品の食事では、未加工食品の食事に比べ、満腹感が得られず、空腹を感じやすいため、食べ過ぎてしまう可能性が指摘されている。
<結論:私の考え>
(7)一般的には、UPFは高エネルギー密度である為、食べ過ぎると肥満になりやすいと考えられている。しかし、私は「超加工」そのものの危険性を指摘したい。UPFは栄養価・繊維質に乏しく消化が容易であるため、食事が精製炭水化物や超加工食品に偏り、野菜などの自然食品が不足すれば、腸内飢餓が引き起こされ体重の設定値がアップする可能性がある。
(8)過体重や肥満、多くの生活習慣病の急激な増加は、1970~80年代にかけての食品加工の急速な工業化と共に発生したと言っても過言ではない。
(9)世界肥満連合 (WOF) は、これまでの政策に変更がなく、肥満予防の対策とられなければ、2035年までに世界の人口の半数以上が肥満 (BMI≧30)(注1)または過体重 (25≦BMI<30) に分類されることになると警告している。
私は、「カロリー」に焦点を絞った政策よりも、食品の「加工度」「噛む回数」「消化性」などに重点を置いた政策が必要だと考えます。
(注1:日本では、BMI25以上を「肥満」として扱っている。)
【全 文】
-
目次
- NOVAシステムによる食品分類
- 超加工食品の問題点
- 超加工食品の消費と肥満との関連
- 超加工食品の食事全体への影響
- なぜ超加工食品が体重増加を引き起こすのか?
- 今後の望まれる対策
低炭水化物、ケトジェニック、パレオ、低脂肪、ビーガンなど様々なダイエット法における派閥間の終わりのないダイエット戦争は、国民に大きな混乱と栄養科学への不信をもたらしている。しかし、ほとんどのダイエット法で共通している推奨事項があることはあまり知られていない。それは「超加工食品を避ける」ことです[1]。
検証的証拠は、多くの国において肥満率の上昇が、超加工食品の消費量の増加とほぼ平衡していることを示しているが、今回は、その原因について考えてみたいと思います。最後に私の腸内飢餓理論との関連について言及します。
1. NOVAシステムによる食品分類
NOVA (頭文字ではない)とは、食品を栄養素ではなく、食品加工の程度や目的によって分類する食品分類である。ブラジルのサンパウロ大学の研究グループによって2009年に考案された[2]。
従来の食品分類では、食品や材料は、植物の起源や動物の種類、含まれる栄養素に基づいて分類されている。そのため、全粒穀物が「朝食用のシリアル」やクッキーと一緒に分類されたり、新鮮な鶏肉や豚肉がチキンナゲットやソーセージと一緒に分類されることがあるのです。
健康や病気に与える影響を考えるとき、従来の食品分類ではもはや上手く機能していなかったのだ[3]。
NOVA分類法では,食品を加工の性質、程度、目的に応じて、以下の4つのグループに分類しています。

2.超加工食品の問題点
そもそも食品加工とは、「生の食材を消費、調理、保管に適した状態にするためのさまざまな操作」であり、事実上ほとんどの食品は食べる前に何らかの加工を受けます。ですから、「加工」そのものは悪くないのです。
しかし超加工食品 (UPF) は、グループ1の自然食品をほとんど又は全く含まず、食品由来の物質や添加物を組合わせて、複数の一連の工業的プロセスによって作られる調合物であるため、部分的に食品の性質を変更した食品ではありません[3]。
これらの食品は、精製穀物、添加糖、塩分、飽和脂肪、トランス脂肪を多く含み、エネルギー密度が高い。その反面、食物繊維、タンパク質、微量栄養素の供給源としては貧弱である。
さらに、最終製品の望ましくない品質を隠すために、香料、着色料、乳化剤、甘味料、その他の化粧添加物がこれらの製品に添加されることがよくある[5]。
それにもかかわらず、1980年代以降、UPFの消費量は、先進国だけでなく途上国においても急速に増加しており、それは多国籍企業によって主に推進されている。
UPFは、非常に美味しく中毒性があり、安価で、賞味期限が長く、いつでもどこでも食べられるため魅力的であるため、多くの支持を受けていると言えるであろう[3]。

これまでのNOVAに基づく証拠は、最小限に加工された食品や家庭での調理が減少し、食糧供給がUPFに置き換えられることは、不健康な栄養プロファイルといくつかの食事関連の疾患の増加に関連していることを示している[3]。
3.超加工食品の消費と肥満との関連
♦一日の総エネルギー摂取量のうち 超加工食品 (UPF) からの摂取量の割合を報告した成人に関する研究では、(平均値で)アメリカが最も高く(55.1~56.1%)、次いでイギリス(53~54.3%)、カナダ(45.1~51.9%)、フランス(29.9~35.9%)、ブラジル(20~29.6%)、スペイン(24.4%)、マレーシア(23%)となっている[6]。
総エネルギー摂取量の平均 56.1 %をUPFから摂取していたことが判明したアメリカの成人を対象とした横断研究(2005~2014年)では、 最も多い五分位(注1)に属する人は、総エネルギー摂取量の84.5%をUPF が占めていたのに対し、最も少ない五分位に属する人は25.4%であった[7]。
♦ラテンアメリカ15カ国で行われた横断的時系列研究では、2000年から2009にかけて、12カ国でUPFの売上と体重の変化に関連があることが明らかになった[8]。
ブラジルの2008~2009年の家計調査のデータに基づく横断研究では、UPF の家庭での消費は平均BMIと肥満の有病率の両方と正の相関関係にあった。UPFの消費が上位四分位の人は下位四分位の人に比べ肥満になる確率が 37% 高かった[9]。
♦イギリスの国民食事栄養調査(2008~2016)で抽出された6143人を対象にした研究では、4日間の食事日記に記録された食品はNOVAシステムに従って分類された。UPFの摂取は、男女ともに BMI、ウエスト周囲径、肥満率の増加と関連しており、UPFの摂取が 10% 増加すると、肥満率が 18% 増加した。UPFの消費量は、男性、英国白人、喫煙者、より若い人、社会階級の低いグループで高かった[10]。
♦カナダでの、2004年地域健康調査から18才以上の成人19,363人を対象とした横断研究では、UPFの消費が最上位の5分位の人は、最下位の5分位の人に比べて肥満になる可能性が 32% 高かった。男性、年齢が若いこと、教育水準の低さ、運動不足、喫煙、カナダ生まれであることは、UPFの摂取量の増加と関連していた[4]。
♦スペインのナバラ大学卒業生を対象に1999年から実施されている、前向きコホート研究では、ベースラインで太り過ぎではなかった8451人を約 9 年間追跡した。一日あたりの UPF摂取量が最上位四分位の参加者は、最下位四分位の参加者よりも過体重または肥満を発症するリスクが 26% 高かった。
また彼らは、ファーストフード、揚げ物、加工肉、砂糖入り飲料をより多く消費していたが、対照的に、野菜の摂取量が最も低かった。UPFの消費量が多いほど、地中海式ダイエットの遵守は低くなる傾向があった[11]。
4. 超加工食品の食事全体への影響
(1)食事全体の質の低下
♦アメリカの研究グループは、超加工食品 (UPF) の摂取と全体的な「食事の質」の関連性を調査するため、国民健康栄養調査 (2015~2018) から 5,919 人の子供と 10,064 人の成人のデータを分析した。食事の質は、米国心臓協会(AHA)食事スコアと健康的な食事指数(HEI)-2015 スコアを使用して評価されました。
不健康な食生活をしている子供の推定割合は、UPF摂取量が最も少ない五分位の 31.3% から、最も多い五分位の 71.6% まで徐々に増加しました。同様に、不健康な食生活をしている成人の対応する割合は、最下位五分位の 18.1% から最上位五分位の 59.7% まで増加しました。
UPFの摂取が増加するにつれて、果物、野菜、ナッツ類、魚などの健康食品の摂取は大幅に減少し、逆に精製穀物、加糖飲料、添加糖などの不健康の食品の消費は増加した。

研究グループは、UPFの摂取量が多いと子供と大人の食事全体の質(栄養価)が大幅に低下すると結論づけた。この結果は、これまでの数カ国で実施された先行研究と一致しているという[12]。
♦イタリアの研究者グループは、「食事のタイミングは食品加工と関連している」という仮説をたてそれを検証した。2010年から2013年にかけて実施されたイタリア栄養健康調査 (INHES) から 8,688 人のデータを分析した。被験者は、集団の朝食、昼食、夕食のタイミングの中央値に基づいて、「早い食事」と「遅い食事」に分類された。
遅い時間(朝食7時以降、昼食13時以降、夕食20時以降)に食べる人は、早い時間に食べる人に比べてグループ1(未加工又は最小限の加工)の食品の摂取が低く、一方で加工食品(PF)やUPFの摂取量が多いことがわかった。遅い時間に食べることは、地中海式ダイエットの順守と逆相関していた[13]。
地中海式ダイエットは主に果物、野菜、豆類、ナッツ、オリーブオイル、魚で構成されているため、体重増加の減少との関連性が実証されています[14]。
(2)実質的な摂取エネルギーの増加
♦アメリカの研究者グループは、特定の加工食品 (PF) の食事と等カロリーのホールフード(WF)の食事の正味のエネルギー摂取量を確かめるため、クロスオーバー比較試験を実施した。18名の被験者は、加工の程度が異なる 等カロリーの2 種類のサンドイッチを摂取した。WF食は、マルチグレインパン(ヒマワリの種と全粒穀粒を丸ごと含む)とチェダーチーズで構成され、一方、PF食は白パンとプロセスチーズ製品で構成されていました。
この研究では、PF食の摂取時の食事誘発性熱産生 (DIT)(注2)は、WF食の摂食時より46.8% 低かった。DITの差により、PF食の正味の摂取エネルギー獲得量が 9.7% 増加したと結論づけた[15]。
(注2) 食事誘発性熱産生(DIT)とは、食物の摂取に反応して、数時間にわたって身体がエネルギー消費を増加させるプロセスのこと。
PF食において食事誘発性熱産生が大幅に減少したことについて、彼らは以下のように分析した。
自然食品と比較すると、加工食品 は栄養密度 (カロリーあたりの栄養素の含有量と多様性)が低く、食物繊維が少なく、単純な炭水化物が過剰であるという特徴があるため、PF は自然食品よりも構造的および化学的に単純になり、消化が容易です[15,16]。
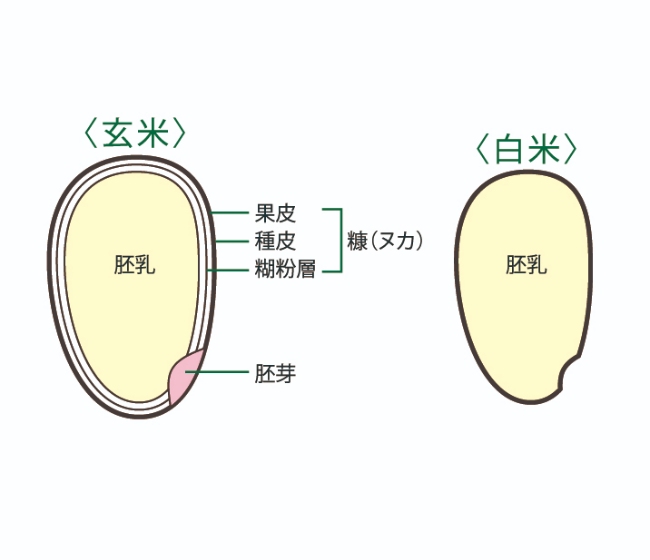
穀物の精製では、糠(ぬか)や胚芽の大部分と、それらが提供する栄養素(ビタミン、ミネラル、蛋白質など)や繊維、フェノールが除去されます。
その結果、加工食品は代謝産物が少なくなる傾向があり、そのため必要な酵素生成と蠕動(ぜんどう)が少なくなり、吸収が簡単になり、二次代謝が少なくなる。これらすべてが食事誘発性熱産生の減少に繋がります[15,17]。
さらに、繊維の損失により食事のカサが減少し、満腹感が遅れる傾向があり、その両方が1日のカロリー摂取量の増加につながるのだという[15, 18]。
(3)自由エネルギー摂取量に与える影響
♦アメリカの研究者グループは、体重が安定している成人20名を対象に、UPF の食事が自由エネルギー摂取量に与える影響を調べるためランダム化比較試験を実施した。被験者は UPF 又は等カロリーに設計された未加工食品の食事を2週間摂取し、その後、もう一方の代替食を2週間摂取するようにランダムに分けられた。
この実験では、食事後に追加で食べることが許されていたため、UPFの食事期間に、被験者はより多くのエネルギー (459±105 kcal /日) を摂取し、結果的に体脂肪が 0.4±0.1kg 増加した。一方、未加工食中に 0.3±0.1 kg 減少した。
空腹時の血液測定では、食欲抑制ホルモンのペプチドYY(PYY)は、超加工食およびベースラインと比較して、未加工食中に増加しました。また空腹ホルモンのグレリンは、ベースラインと比較して、未加工食中に減少した。つまり、被験者は未加工食中に空腹を感じにくかったのに対し、超加工食中には、満腹感が得られず、空腹を感じやすかったと考えられる[19]。
5. なぜ、超加工食品が体重増加を引き起こすのか?
超加工食品 (UPF)の消費と肥満の増加との関連について、腸内飢餓の観点から説明したいと思います。
NOVA分類が開発されて以降、様々な研究が、カロリーではなく、食品の「加工度」に焦点をあてた分析をしたことは注目に値する。
これまでも太る原因として、精製炭水化物、ファーストフード、夜遅くの食事、野菜不足、豊かさ、貧困などが議論されてきたが、それらがどのように絡み合っているのかは証明されていなかった。
しかし今回、UPFの摂取の増加それ自体が、全体的な食事の質の低下、野菜不足、夜遅くの食事、先進国での収入の低い層と関連していることが示されたのだ。
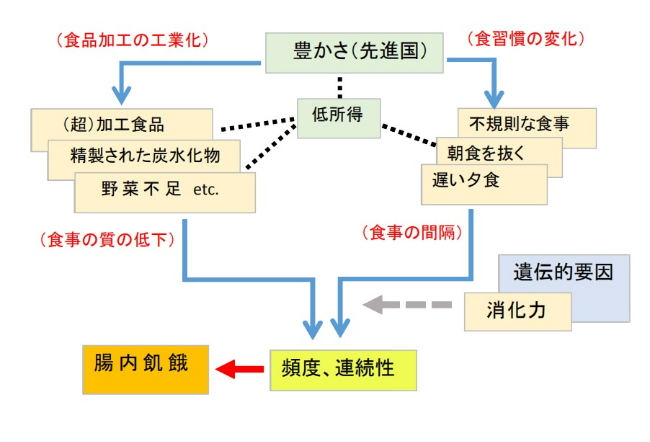
私はこのブログを通して、精製炭水化物や(超)加工食品に偏るバランスの悪い食事、野菜不足、不規則な生活リズムなどのいくつかの条件が重なると腸内飢餓が誘発され、体重の設定値がアップする可能性があるということを説明してきました。
UPFは高エネルギー密度であることが多いため、一般的に、食べ過ぎると肥満を助長すると考えられているが、私の考える一番の問題は「超加工」そのものであり、消化吸収が自然食品と比べ早いということです。
食事が精製炭水化物や UPFに偏り、食事全体の質が低下すれば、血糖値が乱高下する可能性があります。また、消化された時に腸の中には何も残らないため、腸内飢餓が引き起こされる可能性があるのです (注3) 。地中海式ダイエットの遵守や、野菜などの自然食品の摂取が肥満と逆相関しているという事実は、私の考えをサポートするであろう。
実は、日本における、インスタント食品・クッキー・菓子パン・チョコレート菓子などの UPFの消費量は決して少なくないと私は思うが、日本がお米文化であることと、伝統的な日本の食習慣がまだ残っていることが肥満率が欧米に比べて低い一つの理由だと思っている。
(注3:脂質を多く含むアイスクリームなどの食品は、胃の働きを鈍くするため腸内飢餓の抑止になる場合もある。)
6. 今後の望まれる対策
世界肥満連合(WOF)は、このまま政策の方向性が変わらず、肥満の予防・治療の対策がとられなければ、2035年までに世界の人口の半数以上が肥満または過体重に分類されることになると警告しているが[20]、これは、これまでの「摂取カロリー/消費カロリー」に的を絞った政策が、上手く功を奏していないことを示唆しているのではないだろうか?
今、私達に必要なのは、「カロリー」ではなく、食品の「加工度」「噛む回数」「消化性」などに重点を置いた政策だ。
世界各地に残る伝統的な食習慣では、加工度の低い自然食品が徐々に消化器官で消化され、エネルギーや栄養素が数時間かけて血流に入っていき、そして消化されない食物繊維などが腸内環境を整えてくれていた。
そのような自然食品の中に精製炭水化物(例えば、白米やパン)が加わったとしても、全体的な質は依然として高い可能性がある。
たとえ、空腹になっても腸の中には繊維やその他の未消化物が残っていたのだ。人々は摂取カロリーをそれほど気にする必要はなかった。

しかし現代の多くの人は、噛まなくてもいいような柔らかい食品を好み、精製炭水化物や超加工食品に過度に頼る生活に陥っています。このような食事は、栄養価に乏しく繊維質が少ないため消化が容易で、体は少ない労力で多くのエネルギーを摂取することができます。さらに腸内ですべての食品が消化された時に、「食べ物がない」というシグナルを脳に送ってしまうのです。
このような食習慣は、少なくとも1970年頃までは人類の食の歴史の中であまり無なかったに違いない。過体重や肥満、多くの生活習慣病の急激な増加は、1970~80年代にかけての食品加工の急速な工業化と共に発生したと言っても過言ではないのではないでしょうか?
<参考文献>
[1] Katz DL, Meller S. 「どのような食事が健康に最も良いか言えるでしょうか?」.Annu Rev Public Health. 2014;35:83-103.
[2] Monteiro CA et al. 「NOVA。星が明るく輝いています」. Food classification. Public Health. World Nutr. J. 2016, 7, 28–38.
[3] Monteiro CA et al. 「国連栄養の10年、NOVA食品分類、そして超加工食品の問題点」. Public Health Nutr. 2018 Jan;21(1):5-17.
[4] Nardocci M et al. 「カナダにおける超加工食品の消費と肥満」. Can J Public Health. 2019 Feb;110(1):4-14.
[5] Fiolet T et al. 「超加工食品の摂取とがんリスク」. BMJ. 2018 Feb 14;360:k322.
[6] Elizabeth L et al. 「超加工食品と健康への影響:物語的レビュー」. 2020 Jun 30;12(7):1955.
[7] Juul F et al. 「米国の成人における超加工食品の摂取と過剰体重」. Br J Nutr. 2018 Jul;120(1):90-100.
[8] 「ラテンアメリカにおける超加工食品と飲料製品:傾向、肥満への影響、政策的意味合い」. Pan American Health Organization, Washington (DC) (2013)
[9] Canella DS et al. 「ブラジルの家庭における超加工食品と肥満」. PLoS One. 2014 Mar 25;9(3):e92752.
[10] Rauber F et al. 「英国人口における超加工食品の消費と肥満指標」. PLoS One. 2020 May 1;15(5):e0232676.
[11] Mendonça RD et al. 「超加工食品の摂取と過体重および肥満のリスク:ナバラ大学フォローアップ」. Am J Clin Nutr. 2016 Nov;104(5):1433-1440.
[12] Liu J et al. 「米国の子供と成人の超加工食品の消費と食事の質」.Am J Prev Med. 2022 Feb;62(2):252-264.
[13] Bonaccio M et al. 「イタリアの成人における遅い食事パターンと超加工食品の高消費との関連性」. Nutrients. 2023 Mar 20;15(6):1497.
[14] Beunza JJ et al. 「地中海ダイエットの遵守、長期的な体重変化、および過体重または肥満の発生」. Am J Clin Nutr. 2010 Dec;92(6):1484-93.
[15] Barr SB, Wright JC. 「自然食品と加工食品の食後エネルギー消費量」. Food Nutr Res. 2010 Jul 2;54.
[16] Fereidoon Shahidi. 「栄養補助食品と機能性食品:自然食品と加工食品」. Trends in Food Science & Technology, Volume 20, Issue 9, 2009, Pages 376-387.
[17] Secor SM. 「特異的動的作用:食後代謝反応のレビュー」. J Comp Physiol B. 2009 Jan;179(1):1-56.
[18] Roberts SB. 「高血糖指数食品、空腹、肥満:関係はあるのでしょうか?」. Nutr Rev. 2000 Jun;58(6):163-9.
[19] Hall KD et al. 「超加工食品の食事は過剰なカロリー摂取と体重増加を引き起こす」. Cell Metab. 2019 Jul 2;30(1):67-77.e3.
[20] World Obesity Federation.
2024.10.04
重要性を増す体重の「設定値」理論:環境と行動要因とは何か?
要 約
■1953年にケネディーが体脂肪の蓄積が規制されることを提案し、1982 年、栄養学者のウィリアム・ベネットとジョエル・グリンは、ケネディの概念を拡張して「設定値」理論を開発した。これは、長期的にダイエットが繰り返し失敗することを説明できる可能性がある。
■個人が体重を減らすと、体は体組成の変化や食べ物の熱効果に基づいて予測されるよりも大幅にエネルギー消費量を減らし、ホルモンの調節を通じて食欲の増加を引き起こし、食べ物の好みを変え、体重を設定値の範囲に戻す。
肥満の個人も、食事制限による減量に対してこのような代償的な代謝的調整を示すことから、肥満は一部の人にとって自然な生理学的状態であると考えられる可能性がある。
■体重の設定値は人生の早い段階で確立され、特定の環境変化(結婚、出産、閉経、加齢、病気など)によって変更されない限り比較的安定していることが示唆されている。
■1960年代にバーモント州で行われた過食実験で示されたように、一時的な過食による体重増加に対しても、体重を設定値の範囲に戻すような代償機構を誘発することが分かっている。
■しかし、この体重の設定値モデルでは、1970年頃からの世界的な肥満の増加傾向を説明できていない。一部の研究者は、減量の持続に対する代謝的抵抗は強力である一方、高カロリーな食品を長期間摂取し続けると、体の脂肪増加に対する抵抗メカニズムは長続きしない可能性があると指摘する。
<私の考え>
■一部の研究者が指摘するように、慢性疾患としての肥満が治癒可能かどうかは、遺伝子と環境要因がどの様に組み合わさって体重の設定値が調整されるのかを理解することが重要である。
■一般的に、「太るためにはプラスのエネルギーバランスが必要である」と考えられているため、一部の研究者は、近年の高カロリーな食品摂取が継続する環境では、設定値の上昇を示唆する不可逆的な体重増加が生じる可能性があるというが、私はこれとは異なる考えを持つ。
■体重の増加には2通りある。一時的な過食によって体重が増加するのはプラスのエネルギーバランスによるが、これは短期的であって設定体重に戻る可能性が高い。一方、長期的に起こる不可逆的な体重の増加(設定体重の上昇)はむしろ、飢餓・ダイエット後に体重がより増加する事例のように、マイナスのエネルギーバランスや「食べ物が不足している」という体のシグナルから生じる、と私は考える。
■1970年代以降、私たちの「生活環境の変化」の中で特筆すべきは「腸内飢餓」です。
おそらく、1970年以前の世界の多くの地域では、次の食事まで丸一日食べれなかったとしても、腸の中には繊維やその他の未消化の物質が残ったに違いない。
しかし、現代のような消化の良い食品(精製炭水化物、特定の蛋白質、[超]加工食品など)が多く消費される社会では、食べ方によっては、8~10時間程度でも腸内飢餓が引き起こされ、腸脳連携を通じて、脳に「食べ物がない」というシグナルが伝達される可能性がある。
※ 腸内飢餓によって、なぜ設定値の上昇を示唆する、不可逆的な体重増加が生じるのかについては、第4節をご覧ください。
【全 文】
-
目次
-
- 「設定値」理論への理解の進展
- 設定値モデルにおける問題点
- 体重の設定値に影響を及ぼす環境・行動要因
- なぜ腸内飢餓で設定体重がアップするのか?
これまでのブログ記事で説明してきた通り、私は人にはそれぞれ個別の体重の「設定値」があり、それがどの様に上昇するのかを理解することが、肥満問題の解決の糸口だと思っています。
今回は、近年の体重「設定値」理論に関する研究の進展と、設定値に影響を及ぼす環境的、行動的要因ついて私の意見を述べたいと思います。
1.「設定値」理論への理解の進展
<肥満と減量の試み>
♦太っている人が、「痩せている友人の方が太っている人よりも常に多く食べている」と主張するのは、真実かもしれないということである。(略)
肥満患者の中で私たちの理解を大いに必要としているのは、1日1,000kcal 程度のカロリー摂取を守っているにもかかわらず、減量が1週間に1kgにも満たない人たちである。このような人々が存在することは疑いなく、メタボリック病棟で、「ごまかし」が事実上不可能な条件下で、気付かれずに研究することができる。通常、このような人は、おそらく40kg太っていて、すでに20kgほど減量している中年女性である。彼らはしばしば抑うつ状態で、低体温であり、代謝率が低い。低カロリー食に対するこの代謝適応の性質はわかっていない(1973年当時)が、1920年以前から知られている現象である。(J S Garrow, 1973) [1]
♦肥満者にとって、さまざまな治療法で一定の減量は可能ですが、減量した体重を長期的に維持することははるかに困難であり、ほとんどのケースで体重が元に戻ってしまうと言われる[2]。29の長期減量研究のメタ分析では、減量した体重の半分以上が2年以内に元に戻り、5年後には減量した体重の80%以上が元に戻りました[3,4]。
さらに、持続的な減量に成功した人の研究では、体脂肪を減らした状態を維持するには、おそらく生涯にわたってエネルギーの摂取と消費に細心の注意を払う必要があることが示されています[5]。
<肥満者の代謝値>
♦1930年までに、体表面積のより正確な計算により、肥満者の代謝率が正常であることが示され、代謝低下説は好まれなくなった[6]。
♦1日のエネルギー消費(TEE)には、食物の熱効果(DIT)、身体活動消費(PAEE)、安静時エネルギー消費(REE)の3つの要素があるが、平均体重100kgと70kgの男性のエネルギー消費を比較したモデルケースについて見ると、100kgの男性の方が一日のエネルギー消費量 (TEE) は高くなる[7]。
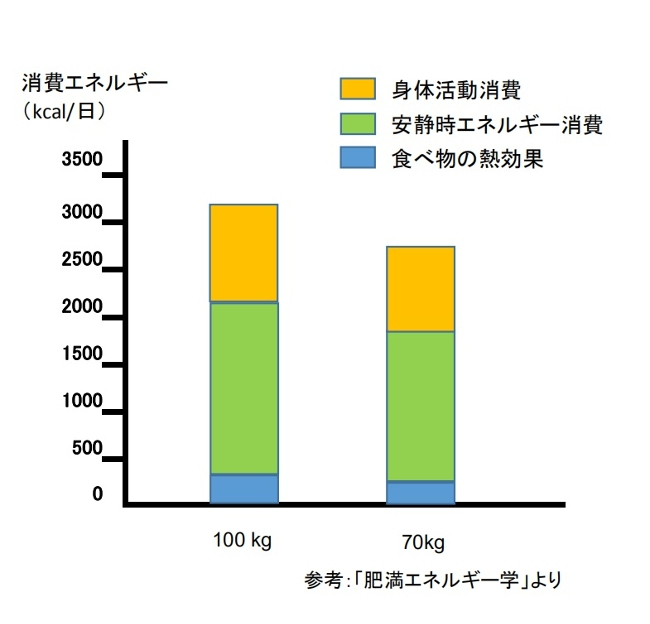
(平均体重100kgと70kgの男性のエネルギー消費量)
一般に信じられていることとは逆に、肥満の人は一般的に、痩せた被験者と比較して絶対的な安静時エネルギー消費(REE)が高いです。それは、肥満では体脂肪とともに代謝が活発な除脂肪質量が増加するためです[7,8]。
身体活動消費(PAEE)は、「自発的な運動」と「日常生活の活動」に分けられる。PAEEは体重に比例するため、肥満の人は一般的に身体活動が少ないにもかかわらず、身体活動にかかる毎日のエネルギーコストは肥満でない人と同程度であることが多い[7,9]。また、肥満の人は食物摂取量が多くなる傾向があり、食べ物の熱効果(DIT)も高くなります[7]。
<エネルギー消費の動的変化>
♦肥満の予防は、摂取カロリーと消費カロリーのバランスを取らなければならないという単純な帳簿管理の問題であると誤って説明されることが多い[10]。
このモデルでは、エネルギーの摂取量と消費量は行動によってのみ決まる独立したパラメータと考えられており、肥満者は単に、食べる量を減らして運動量を増やすだけで、累積食事カロリーの不足 7,200kcalごとに1kg(3500 kcal ごとに1 ポンド)の割合で着実に体重を減らすことができると考えられている[7,11]。これは減量の静的モデル(static model)と呼ばれるが、生理学的に不可能であることが分かっています[7,12]。
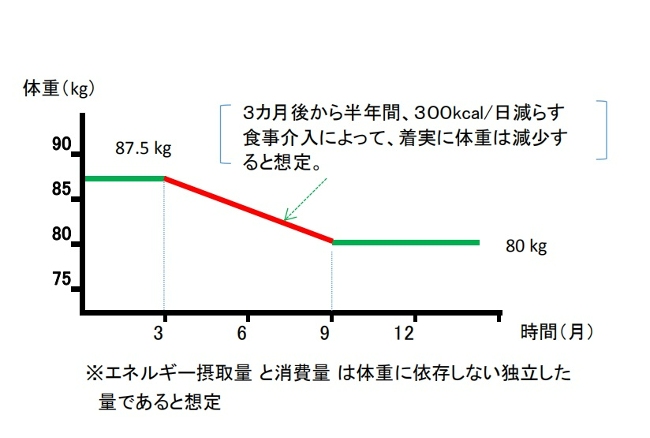
(減量の静的モデル)
(3500 kcalルールは、単純すぎると認識されているにもかかわらず、科学文献に登場し続けており、2013年時点で 35,000 を超える減量教育ウェブサイトで引用されています。)[12,13]
♦現在では、エネルギー摂取量と消費量は相互に依存する変数であり、お互いに、また増減する体重によって恒常性シグナルの影響を受けることがわかっています[7,14]。
食事や運動によってエネルギーバランスを変えようとする試みは、体重減少に抵抗する生理学的適応によって阻止されるのです[7]。
<体重の設定値理論>
♦近年では、恒常性制御の影響が認識され、体はエネルギーバランスを操作する生理学的メカニズムを使用して、遺伝的および環境的に決定された「設定値」で体重を維持するという証拠が増えつつある[12]。
1953年、ケネディーは体脂肪の蓄積が規制されることを提案しました[15]。1982 年、栄養学者のウィリアム ベネットとジョエル グリンは、ケネディの概念を拡張して設定値理論を開発しました[16]。このモデルは広く採用され、1990年代のレプチンの発見以降強化された[7,12]。
個人が体重を減らすと、体は体組成の変化や食べ物の熱効果に基づいて予測されるよりも大幅にエネルギー消費量を減らし、ホルモンの調節を通じて食欲の増加を引き起こし、行動の変化を通じて食べ物の好みを変え、体重を設定値の範囲に戻します[7,16]。
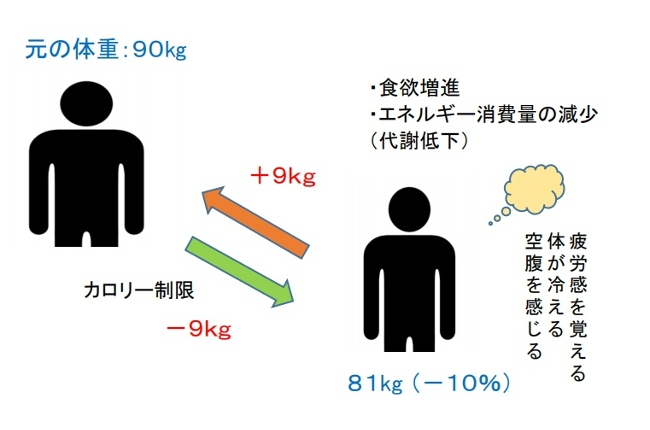
(減量の設定値モデル)
♦減量研究では、体内の脂肪蓄積量は中枢神経系を介したメカニズムによって保護されており、脂肪組織、消化管、内分泌組織からの信号を介してエネルギー摂取量(EI)と消費量(EE)を調整し、恒常性を維持し、体重の変化に抵抗することが示されています(設定値モデル)[12,17]。
♦エネルギー危機の際にエネルギー貯蔵量を維持しようとする身体の保護代謝メカニズムは、適応性熱産生 (AT)または代謝適応 として知られています[7,12]。
ATは、体組成の変化とは無関係に、摂食不足に関連する安静時エネルギー消費量(REE)の低下として定義されます[12]。
♦痩せ型または肥満型の個人が体重を 10% 以上減らし続けると、24 時間エネルギー消費量が約 20%~25% 減少します。この体重維持カロリーの減少は、脂肪と除脂肪量の変化のみに基づいて予測される量より 10~15% 低い値です[17,18]。
肥満の個人も、食事療法による減食に対するしてこのような代償的な代謝的調整を示すことから、肥満は一部の人にとって自然な生理学的状態であると考えられる可能性があります。肥満動物の実験研究でも同様に、肥満を、高い設定値での体内エネルギー調節の状態と見なす見方を示唆しています[19]。
♦体重を減らした元肥満の被験者と、BMI が一致する肥満ではなかった被験者を比較して 適応性熱産生(AT) を調査した横断研究のメタ分析では、肥満経験のある被験者は肥満経験のない対照群と比較して安静時エネルギー消費量(REE)が3~5%低いことが報告されている[20]。
つまり、肥満の女性が 100kg から 70kg に体重を落とした場合、体重がずっと一定だった 70kgの女性よりも、70kgを維持するために必要なエネルギーが少なくて済むことを意味する[6]。肥満のラットと正常体重のラットによる動物実験においても同様の結果が示されている。
このことから、肥満の人が、「痩せた仲間と同じかそれ以下しか食べていないのに体重は減らない」という頻繁な主張には、通常認められている以上の信憑性が与えられるべきです[19]。
♦一方、1960年代にバーモント州でイーサン・シムズ教授が囚人に対して行った過食実験で示されたように、一時的な過食による体重増加も、体重を設定値の範囲に戻すような代償機構を誘発します。
しかし、一部の研究者はこれらは体重減少を保護する機構よりも弱い可能性があると指摘する。この非対称性は、長期間の飢えなどのカロリー制限期間中に生き残るために脂肪を蓄えるという進化上の利点によるものである可能性があります[16,17]。
♦また、実験的な半飢餓および短期的な摂食不足の後に過食症が実証されており、これはおそらく体脂肪と除脂肪組織の両方の喪失から生じる恒常性シグナルの結果です[7,21]。

♦この理論はまた、人の体重設定値は人生の早い段階で確立され、特定の条件によって変更されない限り比較的安定したままであることを示唆しています。ただし、結婚、出産、閉経、加齢、病気などの要因により、生涯を通じて設定値が変化する可能性があります[16]。
その一方、設定点理論は、設定点制御に関与するすべての分子メカニズムが解明されていないため、理論のままであり、一部の研究者はこの理論が単純すぎると考える可能性があります[16]。
2.設定値モデルにおける問題点
しかし、設定値モデルには問題があると指摘する研究者もおられます。
体脂肪を制御するそのような強力な生物学的フィードバックシステムが存在するのであれば、なぜ西洋諸国の多くの人が人生の大半で体重が増えるのか?特に、このモデルでは、1970年頃から世界の多くの社会で観察された肥満の増加傾向を説明できないことだという[22]。
これに対し一部の研究者は、減量の持続に対する代謝的抵抗は強力である一方、持続的な脂肪増加に対する抵抗は生理的に長続きしない可能性があると指摘する。肥満の有病率が着実に増えていることからも、体が太ることの方が痩せることよりも促進されることが示唆されている[17,23]。
マウスにおける動物実験では、高脂肪食を与える食事で最初の3~4週間はエネルギー消費量の増大と交感神経系緊張(SNS)の増加を示す一方、高脂肪食を数カ月摂取すると、これらの変化はもはや明らかではなくなるという[17,24]。
また別のマウスによる動物実験では、ポテトチップス、チーズクラッカーなどの嗜好品を主とする高エネルギー食の長期摂取によって、設定値の上昇を示唆する、不可逆的な体重増加が生じたとの報告もある[19,25]。
脂肪細胞数の増加がその原因と考えられている[19,26]。

▽これらの説明は初めは、理にかなっているようにも聞こえるが、私の意見としては、これだともはや「設定値」ではないし、なぜ体がより高い設定体重でも頑なに減量の維持に代謝的な抵抗を示すのかは説明できないと考える。
また人間に置き換えた場合、高カロリーな食品を頻繁に食べている人が肥満になっている訳ではない。
以下のような矛盾が浮上する。
(1) なぜ肥満が西洋社会の低所得層で頻繁に発生する傾向があるのか[22,27]、また発展途上社会の比較的裕福な層で頻繁に発生するのか?[28]
(2) 1950年代から世界で確認される、貧しい集団における低栄養と肥満の混在[29]。
(3)なぜ大学入学後、結婚後、出産後、アジアから欧米に移住した後、などの環境変化で体重が増える人がいるのか[22]?
私は、繰り返し言うように、体重の設定値がアップするのは腸内飢餓が原因だと考えており、これらの矛盾もすべて説明できると思っている。以下のセクションで、それをより具体的に説明したいと思います。
3.体重の設定値に影響を及ぼす環境・行動要因
2012 年、米国臨床内分泌学会(AACE) は肥満を慢性疾患として指定しました。他の慢性疾患と同様に、肥満の病態生理は複雑で、遺伝子、生物学的要因、環境、行動の相互作用が関係していることが、その根拠の1つとされています[30]。
体重の設定値理論に興味を示す一部の研究者は、慢性疾患としての肥満が治癒可能かどうかは、遺伝子と環境要因がどの様に組み合わさって体重の設定値が調整されるのかを理解することが必須であると指摘する一方で、多くの重要な環境的・社会的影響を説明するのに苦労しています[22]。
■私も、①遺伝的、生物学的要因と、②環境・行動要因の相互作用によって、体重の設定値が変化すると考えていますが、今回は主に②について説明します。
1970年代からの生活環境の変化を考える時、ほとんどの研究者は、社会が豊かになった結果、高カロリーな食品が増え、体を動かす機会が減ったことが肥満の蔓延を助長したと非難します。つまり、彼らは太るためにはプラスのエネルギーバランスが必要だと考えるからです。
しかし逆説的に、肥満の増加は減量の試み(ダイエット)の増加と一致しているという事実[31]は、私たちのエネルギーバランスに対する考えが間違っていることを示唆します[12]。
過食実験でも示唆されたように、「一時的な過食による体重の増加」と、「長期的に起こる不可逆的な体重の増加」は異なります。慢性疾患としての肥満は、むしろ飢餓・ダイエット後に体重がより増加する事例のように、マイナスのエネルギーバランスや「食べ物が不足している」という体のシグナルから生じると私は考えるのです。
【関連記事】
過食実験は、「過食」が肥満の原因でないことを示唆する
1970年代から、生活環境の変化に伴って私達の体に影響を及ぼしているにもかかわらず、まだ認識されていないのは、何度も言うように「腸内飢餓」です。
腸内飢餓は「腸全体(又は小腸)で、食べた物がすべて消化された状態」を言い、現代の豊かな先進国、発展途上国、あるいは貧困層でも起こりうるのです。繊維質がほとんど無く、すべての物質が消化された時に、私たちの体が「食べ物がない」と認識するのです。
おそらく、1970年以前の世界の多くの地域では、次の食事まで丸一日食べれなかったとしても、腸の中には繊維や固い細胞壁などの未消化の物質が残ったに違いありませんが、現代のような消化の良い、精製炭水化物、[超]加工食品、ファーストフードが多くあふれる社会では、食べ方によっては、8~10時間程度でも腸内飢餓は起こりうるのです。
【関連記事】
なぜ現代人のほうが飢餓状態であると体は認識するのか?
腸内飢餓は、消化の良い精製炭水化物(パン、麺類、米など)、工業的に食べやすく加工された肉・魚製品、ファーストフード、スナック菓子などの頻繁な摂取と、野菜などの不足、そして空腹を長時間我慢している状況下(朝食抜き、夜遅くの食事、不規則な食習慣)で引き起こされやすくなります。
【関連記事】
偏食と不規則な生活が腸内飢餓をつくる(3要素+1)
■上述2節のラットの動物実験では、90日にわたる「高エネルギー食」の摂取が、設定値の上昇を示唆する不可逆的な体重増加をもたらしたとありますが、この実験(Rolls他、1980年)での『太らせる餌』はスーパーマーケットで売られる嗜好性の強いポテトチップス、チーズクラッカー、クッキーなどが主であり、エネルギーベースで、いわゆる工業的に加工精製された炭水化物を47.5%(脂肪:42%、蛋白質:10.5%)含んでいます[25]。しかもラットは空腹にならないと食べないし、同じものばかり食べ続けることができる。
それに対し、対照ラットに与えられたのは固形飼料ですが、それは挽き割の小麦・大豆・トウモロコシや魚粉などから作られた可能性があります。つまり、50年以上前の私達の食事と同様に、繊維や植物の固い細胞壁などの消化されにくい成分が多く含まれていたと考えることもできます。よって、嗜好性の強い「高エネルギー食」が不可逆的な体重の増加をもたらしたとする結論には、私は疑問を投げかけます。
4.なぜ腸内飢餓で設定体重がアップするのか?
以下で、腸内飢餓の誘発により体重の設定値がアップするメカニズムを説明します。
一部想像も含みますが、私に何度か起こった事実を元にしており、信じてもらえないかも知れませんが、少なくとも私においては100%正しいです。
■いま仮に長年に渡って70kgの体重を維持している人がいるとしましょう。忙しい時や、食べ過ぎた時などに多少の体重の変動があるとしても、その男性の体重は70kgを中心として動いており、設定体重は70kgとします。
腸内飢餓が引き起こされると、腸(又は小腸)をインターフェイス(接点)として、脳に「食べ物がない」というシグナルが伝達されます。
すると、体はより多くの栄養を吸収しようとし、小腸の絨毛(ジュウモウ)又は微絨毛に付着する微細な物質が剥がれ(図1)、それによって、吸収する面積が広がり絶対的な吸収率がアップします。
つまり、体重の増加には、少なくともある程度までは、体脂肪だけでなく、筋肉など徐脂肪組織の増加も伴うと考えています。
(通常は未消化な繊維質や脂質などが多少残るかも知れませんが、完璧にすべての食べ物が消化された状態では、短期間に激太りする可能性があります。)
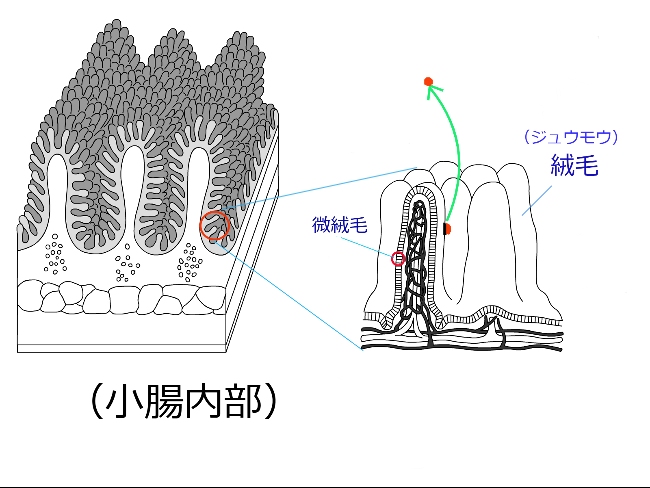
(図1:小腸、絨毛拡大図)
その結果、体重の釣り合うポイント(設定値)はわずか3~4日でアップし平衡状態に達すると考えます(図2)。
体重の増加は「過剰なカロリーが毎日少しづつ蓄積されることによって起こる」のではなく、300gかもしれないし、500gかも知れませんが、ある時一機に上昇します。
ダイエットなどをしていると、知らないうちに設定値はアップし、ダイエット終了後に以前より数キロ体重が増加してしまう場合が想定されます。
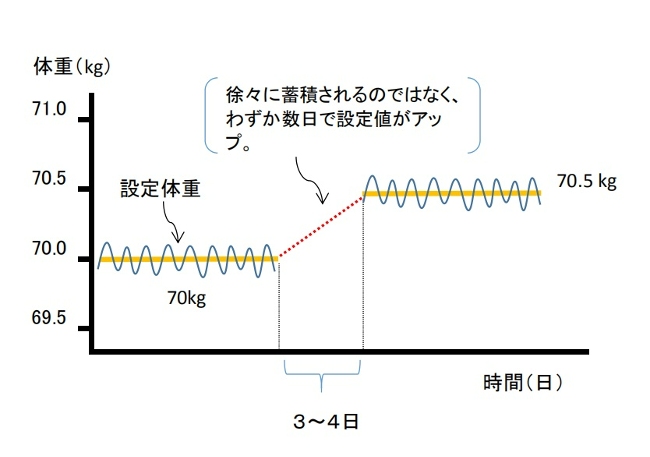
(図2:設定値の上昇モデル)
一度、体重のバランスポイントがアップすると痩せにくいのは、絶対的な吸収率がアップしている為であり、「1」の引用でも示したとおり、肥満は「高い設定値での体内エネルギー調節の状態」であり、肥満者にとっては「自然な生理学的状態である」という考えには、私も同感です。
より詳しくは、以下の記事をご覧ください。
【関連記事】 腸の飢餓でなぜ太るのか?
<私の理論の証明方法>
1年に3kg程度の最高体重更新の場合は、その原因が何であったのかを確かめるのは困難かも知れませんが、私が提供する食事メニューによって、カロリーや炭水化物の摂取量を減らしたとしても、数カ月以内に大幅に(5kg~10kg程度)人を太らせる(最高体重を更新)ことができると考えています。その前後のデータを観測することで、体の内部で何が起こったのかを調べることができるはずです。
<参考文献>
[1]Garrow JS. 「食事と肥満」. Proc R Soc Med. 1973 Jul;66(7):642-4. PMID: 4741395; PMCID: PMC1645095.
[2]Wu T, Gao X, Chen M, van Dam RM. 「減量のための食事療法と運動療法の長期的効果と食事療法のみの介入の比較: メタ分析」. Obes Rev. 2009;10(3):313–323.
[3] Hall KD, Kahan S. 「減量した体重の維持と肥満の長期管理」. Med Clin North Am. 2018 Jan;102(1):183-197.
[4]Anderson JW, Konz EC, Frederich RC, Wood CL.「長期的な体重減少の維持:米国研究のメタ分析」. Am J Clin Nutr. 2001. Nov;74(5):579-84.
[9]Westerterp KR. 「身体活動、食物摂取、体重調節」. Nutr Rev. 2010;68:148–154.
[10] Levine DI. 「米国政策におけるカロリーの奇妙な歴史」. Am J Prev Med. 2017;52:125–129.
[11] Hall KD, Chow CC. 「体重1ポンドあたり3500kcalの減量ルールはなぜ間違っているのか?」Int J Obes (Lond). 2013 Dec;37(12):1614.
[12] Egan AM, Collins AL. 「栄養不足に対するエネルギー消費の動的変化:レビュー」. Proc Nutr Soc. 2022 May;81(2):199-212.
[13]Thomas DM, Martin CK, Lettieri S et al. (2013) 「3500kcalのカロリー不足で1週間に1ポンドの減量は可能か?」. In Int J Obes 37, 1611–1613.
[14]Hall KD, Heymsfield SB, Kemnitz JW et al. (「エネルギーバランスとその構成要素:体重調節への影響」. Am J Clin Nutr. 2012 Apr;95(4):989-94.
[15]KENNEDY GC. 「ラットにおける食餌摂取の視床下部制御における貯蔵脂肪の役割」. Proc R Soc Lond B Biol Sci. 1953 Jan 15;140(901):578-96.
[16] Ganipisetti VM, Bollimunta P. 「肥満と設定値理論」. 2023 Apr 25. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2024 Jan–. PMID: 37276312.
[17] Rosenbaum M, Leibel RL. 「ヒトにおける適応的熱産生」. Int J Obes (Lond). 2010 Oct;34 Suppl 1(0 1):S47-55.
[18] Leibel R, Rosenbaum M, Hirsch J. 「体重の変化によるエネルギー消費量の変化」. N Eng J Med. 1995;332:621–28.
[19] Richard E. Keesey, Matt D. Hirvonen, 「体重設定値:決定と調整」, The Journal of Nutrition, Volume 127, Issue 9, 1997, Pages 1875S-1883S, ISSN 0022-3166.
[20]Astrup A, Gøtzsche PC, van de Werken K, et al. 「元肥満被験者の安静時代謝量に関するメタ分析」. Am J Clin Nutr. 1999 Jun;69(6):1117-22.
[21] Dulloo AG, Jacquet J, Girardier L. 「ヒトにおける飢餓後の過食と体脂肪のオーバーシュート」. Am J Clin Nutr. 1997;65:717–723.
[22]Speakman JR, Levitsky DA, Allison DB, et al. 「セットポイント、安定点、およびいくつかの代替モデル」. Dis Model Mech. 2011 Nov;4(6):733-45.
[23] Schwartz MW, Woods SC, Seeley RJ, et al. 「エネルギー恒常性システムは本質的に体重増加に偏っているか?」. 2003 Feb;52(2):232-8.
[24] Corbett SW, Stern JS, Keesey RE. 「食事誘発性肥満ラットにおけるエネルギー消費」. Am J Clin Nutr. 1986 Aug;44(2):173-80.
[25] Rolls B.J., Rowe E.A., Turner R.C. 「高エネルギー混合食摂取後のラットの持続的肥満」. J. Physiol. (London), 298 (1980), pp. 415-427
[26]Faust I.M., Johnson P.R., Stern J.S., Hirsch J. 「成体ラットにおける食事誘発性脂肪細胞数増加」. Am. J. Physiol., 235 (1978), pp. E279-E286
[27] Dykes J et al.「女性の体格と肥満における社会経済的勾配」. International Journal of Obesity 2004 Feb,:262-68.
[28] Poskitt EM. 「移行期にある国々:低体重から肥満へノンストップ」. Ann Trop Paediatr. 2009 Mar;29(1):1-11.
[29] Gary Taubes. Why We Get Fat. New York: Anchor Books, 2011, Pages 31-40.
[30]Garvey WT. 「肥満や脂肪に蓄積による慢性疾患は治療可能か?;セットポイント理論、環境、医薬品」. Endocr Pract. 2022 Feb;28(2):214-222.
[31]Montani JP, Schutz Y, Dulloo AG. 「ダイエットとウェイトサイクリングは心臓代謝疾患の危険因子である」.Obes Rev. 2015 Feb;16 Suppl 1:7-18.
2024.06.16
過食実験は、「過食」が肥満の原因でないことを示唆する
目次
- 過食実験で、人を太らすことはできるのか?
- それ以降の過食実験
- 代謝で、この体重の戻りは説明できるのか?
- 肥満と過食実験の違い(私の考え)
1.過食実験で、人を太らすことはできるのか?
ジョージ・A・ブレイ氏(2020年現在、ペニングトン生物医学研究センターの名誉教授)によると、1960年代まで、肥満は「意思力の欠如」とみなされ、多くの人もそう思った。中には「(肥満)患者がテーブルから離れさえすれば、この問題はなくなるだろう」という者もいたという。
そんな中で、肥満が真の学術的関心領域として受け入れられるようになったきっかけは、過食に関する研究であったと、ブレイ氏は振り返る。過食の研究は肥満の生物学に関する貴重な洞察を提供し始めていたのだ。当時、ボストンのニューイングランド医療センター病院で博士研究員であったブレイ氏にとって、バーモント州での過食研究が1968年に初めて発表された時の興奮は忘れがたいものとなった[1]。
■1960年代後半にイーサン・シムズ教授が行った過食実験がそれにあたる。それまで「食べ過ぎれば肥満になるのは当たり前だ」と思われていたため、このような実験が行われることはあまりなかった。
The Obesity Codeの著者、ジェイソン・ファン氏によると、シムズ教授は近くのバーモント大学の痩せた学生を集め、沢山食べて体重を増やすように指示したが、予想に反して学生達は太らなかった。
教授は「学生が運動量を増やしたのではないか?」と考え、今度は刑務所の囚人達を被験者に選んだ。受刑者らは運動を制限され、毎日 4,000 kcalの食事を残さず食べているか厳しくチェックされた。
受刑者の体重は初めこそ増えたが、その後は増えなくなった。中には、元の体重の20%以上増えた者もいたが、体重の増加の仕方は人によって大きく異なっていたのだ[2]。

この過剰摂取を200日間続けた結果、20人の囚人の体重は平均20~25ポンド(約10kg) 増えた。しかし実験が終了し摂取カロリーが通常に戻ると、ほとんどの被験者は増えた体重を維持するのが難しく、彼らの体重は比較的容易に元に戻った。例外は、体重を落とすのに苦労した2人の囚人だけだった[3]。
ブレイ教授は当時、体重増加中に脂肪組織に生じる代謝の変化を調べるために、このシムズ教授の実験に共同研究者として参加していたのである。その後、1972年には自らがモルモットとなって、過食実験を行ったという。
初めは、毎食の量を2倍にしようとしたが食べきれず、途中からアイスクリームのようなエネルギー密度の高い食品に切り替えたのだ。
開始から10週間で体重は10キロ増えたが、終了すると体重は急速に減り、6週間後には元の75kgに戻り、それ以来何の問題もなく体重を維持しているという。
自己実験終了後の1972年の夏には4人のボランティアが同様に過食を始めたが、彼らも実験終了後には元のベースラインの体重に戻ったという。

ブレイ氏は言う。
この標準体重への急速な戻りは、肥満のほとんどの人が苦労して減量し、減量した体重を維持しようとする時に経験する困難とは対照的であると。
数年かけて肥満を発症する人の多くの人は、過食によって急激に体重が増えた私達とは異なる種類の苦痛に苦しんでいます。彼らににとって、肥満は「うっかり」起こり、一度そうなると元に戻すのは困難を伴う。
過食と減食の試験の歴史やその他の証拠は、肥満の治療が単に「食べる量を減らして運動を増やす」というアドバイスに頼るだけではダメであることを明確に示しているのだ[1]。
2.それ以降の過食実験
アレックス・リーフ(ウエスタンステーツ大学) とホセ・アントニオ(ノーバー・サウスイースタン大学)は、2017年までに行われた過食実験で、体組成に与える影響を評価した研究をレビュー(再検証)した。
体重増加に加え、脂肪量 (FM) と除脂肪量 (FFM) の変化を報告した過食研究は25件あった。研究の期間は9日から100日であり、4件を除きすべて運動不足の集団で実施されたものである[4]。なお、それぞれの研究の目的は異なっており、実験終了後の体重の減少については、必ずしも言及されていない。
いくつか例をあげると、1990年に発表された一卵性双生児を対象とした研究がある。
■ブシャール (ラヴァル大学、カナダ)らは、運動習慣のない男性一卵性双生児12組(24名)を募集した。各参加者のエネルギー必要量は2週間のベースライン期間に計算され、その後 100 日間にわたり(週6日、合計で84日)、一日あたり1,000 kcal(蛋白質 15%、脂質 35%、炭水化物 50%) 過剰に摂取した。

彼らはは大学寮の閉鎖されたセクションに収容され、 スタッフによって 24 時間監視されていました。
体重は平均 8.1 kg 増加したが、そのうち67%が脂肪量 (FM) であった。また、体重の増加の仕方はバラつきが大きく、範囲は 4.3 ~ 13.3 kg であった[5]。
実験終了から4カ月後、双子の体重は平均 61.7 kg となり、開始前のベースライン体重 60.4 kg と比較してわずか 1.3 kg 高かったが、ほぼ戻っていた[1]。
【双子写真出典】:写真素材 freepik
■コンフォード(ミシガン大学)らは、健康で肥満ではない男性7人、女性2人を対象に試験を行った(2012年)。
参加者は2週間病院に入院し、その期間に1日 4,000 kcalの食事(蛋白質 15%、脂質 35%、炭水化物 50%) を摂取した。被験者のエネルギー必要量は、開始前1週間のベースライン期間中に決定された。参加者は3回の食事の他に4回の間食をした。体重は、平均 2.1 kg増加し、そのうち 67 %は脂肪(FM)であった[6]。
このレビューの要約では、炭水化物と脂質の両方を適度に多く、蛋白質を少なく(エネルギー摂取量の11~15%) した食事を運動不足の成人に摂取させると、主に体脂肪 (FM) が増加し、それは体重増加の 60~70 %を占めることが示された。また、体脂肪を除く体重 (FFM)の増加は、骨格筋組織ではなく体内の水分量の増加による可能性があるとしている。
それに対し、蛋白質を大幅に増やした食事では、摂取エネルギーが増加しても、体組成に好ましい変化が見られたとしている[4]。
3.代謝で、この体重の戻りは説明できるのか?
なぜ被験者の体重は実験終了から数週間でに急速に元に戻ったのか?
ブレイ教授によると、このバーモント州での過食研究における印象的な発見の1つは、被験者が過食後に増えた体重を維持するために、体重増加前よりも単位面積あたり多くのエネルギーが必要になったことであるという。ブレイ氏が1970年にカリフォルニア大学に移った時、新しい研究室が稼働し始め、増加した体重を維持するために余分なエネルギーが必要になる理由に関する仮説についての調査が始まった[1]。
■ライベル (ロックフェラー大学)らは、肥満 (BMI 28以上)の被験者 18 名と肥満経験のない被験者 23 名を対象に、通常の体重のときと、摂食不足で体重を10%以上減らした時、または摂食過剰で体重を 10%増やした時のエネルギー消費量の変化を調査した(1995年)。
体重を初期体重より10%以上低いレベルに維持すると、総エネルギー消費量が、体重1kg1日あたり、肥満者で8±5 kcal減少し、非肥満者では6±3 kcal減少した。
また体重を10%高いレベルに維持すると、総エネルギー消費量は、肥満者で8±4 kcal増加し、非肥満者で9±7 kcal増加した。
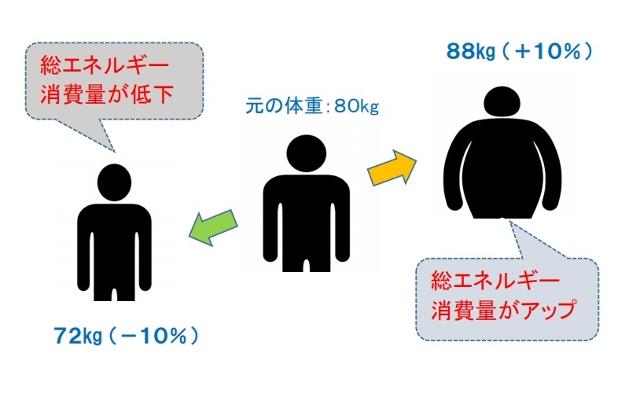
この研究での結論として、体重の減少又は増加の維持はエネルギー消費の代償的変化と関連しており、これが通常とは異なる体重の維持に抵抗し、元の体重に戻すように機能しているのだと言う。これが、摂取カロリーを減らすことによる肥満治療の長期的な有効性が低い原因である可能性を指摘した[7]。
4.肥満と過食実験の違い(私の考え)
ブレイ教授が言われるように、私も一時的なカロリーの過剰摂取による体重の増加は、根本的な肥満とは全く異なるメカニズムによるものだと思っています。代謝の代償的メカニズムが体重の変化に抵抗するのであれば、なぜ太る人は太っていくのでしょうか?
このブログを通して何度も言うように、太っている人と痩せている人、両者の違いは体重の設定値の違いによって説明できると思っています。(体重の設定値を上昇させるのは腸内飢餓です。)
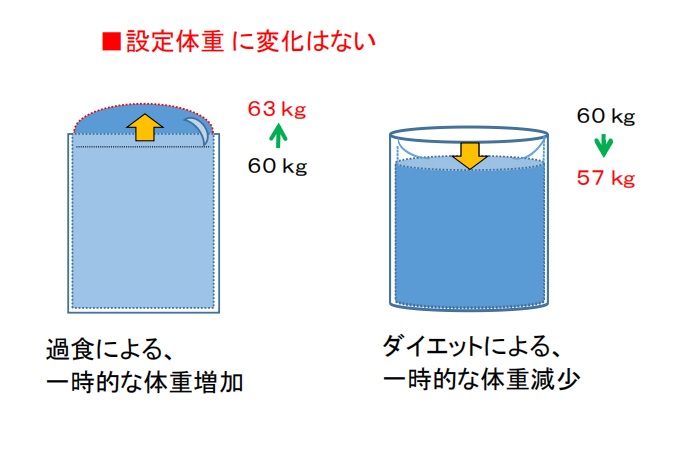
■例えば、普段から体重が60kgで安定している人が、一時的な過食を強いられ63kgになったとします。
それはグラスに例えると、グラスに97%ぐらい入っていた水が 100 %となり、さらに表面張力が働いてグラスの上端から水が盛り上がっているようなものだと思っています。
逆に、食事量を減らし体重を57kgに保つというのは、グラスの水が一時的に減り、水面がくぼむような状態であると思っています。つまり、どちらも設定体重は変化していません。
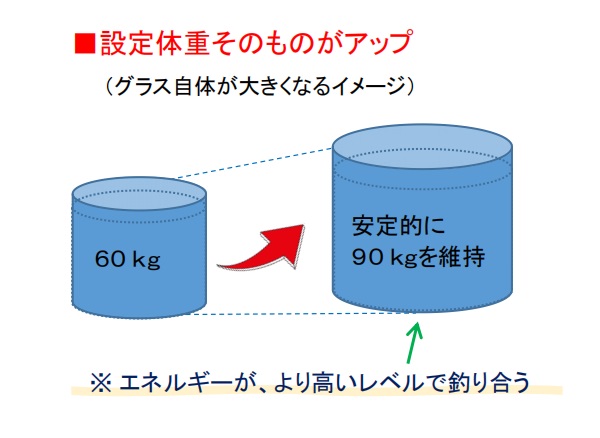
■それに対し、60kgの人が数年かけて徐々に太り、安定的に90kgを維持しているとすると、それは設定体重そのものが上昇したこと、つまりグラス自体が大きくなったことを意味します(エネルギーがより高いレベルで釣り合っている状態)。
現在、私達は肥満を助長する「肥満誘発環境」に生きていると言われることもあるが、それは必ずしも高カロリーな食品や座りがちな生活を意味するものではない。一部の研究者も既に言及されている通り、カロリー計算にあまり意味がないことは明白です。摂取カロリーの増減は一時的な体重増加又は減少をもたらすだけです。
私の考える「肥満誘発環境」はむしろ、消化の良すぎる食べ物(精製炭水化物、ファーストフード、加工食品)や食事のバランス(野菜不足)などと関連しています。それらが、朝食抜き・遅い夕食などのいくつかの条件と重なれば「腸内飢餓」が引き起こされる可能性があるのです。
もちろん、研究者なら「太る為には、以前よりもより多くのエネルギーが体内に取り込まれないといけない」と言うでしょう。なぜ腸内飢餓によって、エネルギーがより多く体内に摂り込まれ、人は太るのか?については、以下の記事をご覧ください。
【関連記事】 腸の飢餓状態でなぜ太るのか?
<参考文献>
[1] Bray GA.「体重増加の苦痛:食べ過ぎの自己実験」. Am J Clin Nutr. 2020 Jan 1;111(1):17-20.
[2]Fung J. The Obesity Code. Greystone books, 2016, P114-116.
[3] Chin Jou. 「肥満の生物学と遺伝学-1世紀にわたる研究」. N Engl J Med. 2014 May 15;370(20):1874-7.
[4] Leaf A, Antonio J. 「過剰摂取が体組成に与える影響:主要栄養素組成の役割」. Int J Exerc Sci. 2017 Dec 1;10(8):1275-1296.
[5] Bouchard C et al.「一卵性双生児の長期にわたる過食に対する反応」. N Engl J Med. 1990 May 24;322(21):1477-82.
[6] Cornford AS et al. 「過食による全身インスリン抵抗性の急速な発達は、骨格筋のグルコースおよび脂質代謝の大きな変化を伴わない」. Appl Physiol Nutr Metab. 2013 May;38(5):512-9.
[7] Leibel RL et al. 「体重の変化によるエネルギー消費量の変化」. N Engl J Med. 1995 Mar 9;332(10):621-8.
2024.01.28
減少する炭水化物摂取量、増える糖尿病(血糖異常)
目次
- 炭水化物・脂質・エネルギーの摂取量の推移(1955~2019)
- 私の考える血糖異常の増加の背景
<まとめ>
以下の記事をまだお読みでない場合は、併せて、そちらもお読みください。
【元の記事はこちら】
低炭水化物(ロカボ)ダイエット:糖質を減らすことだけが重要ではない
この記事では、炭水化物(糖質)摂取と血糖異常などの発症リスクとの関係について、私なりにその原因・背景を考察してみたいと思います(肥満の問題については、この記事では言及しません。)
1.炭水化物・脂質・エネルギーの摂取量の推移(1955~2019)
まず、厚生労働省が実施している「国民健康・栄養調査」を基に、一人一日あたりの炭水化物・脂質・カロリー摂取量の推移を見てみると以下のようになります。

(国民健康・栄養調査より)
■炭水化物の摂取量は、戦後間もない1955年には 411 gで総摂取エネルギーの 78.1 %を占めていたが、それ以降減少し続け1995年には 228 g、2019年には 248 g(総摂取エネルギーの 52.1 %)になっています。
■戦後、経済が発展するにつれ、脂質摂取量は1972年の 50.1 gまで急激に増加したが、1975年頃からほぼ 55 g前後で推移し、2000年前後からは一旦減少傾向にあった。1975年以降の年次変動は余り大きいものではない。
■一日の摂取エネルギーも1955年の 2,104 kcal から1971年の 2,287 kcal までは増加していますが、それ以降減少傾向にあり、2019年では、1,903 kcalとなっています。
それにもかかわらず、糖尿病患者、血糖異常者は増え続けているのです。
糖尿病患者[*1]は推計を始めた1997年の 690 万人から右肩上がりで推移し、2016年には1千万人に上った。
血糖異常などの糖尿病予備軍[*2]も含めると2016年で2千万人を超える(約6人に1人)。(参考:「糖尿病ネットワーク」)
[*1] HbA1c値が6.5%以上の「糖尿病が強く疑われる人」を含む。
[*2] HbA1c値が6.0%以上、6.5%未満で「糖尿病の可能性を否定できない」と判定される人。
2.私の考える血糖異常の増加の背景
以上のデータでお分かりの様に、日本における糖尿病患者・血糖異常者の増加は糖質摂取量やカロリー摂取量だけでは説明がつかない。
ロカボダイエットの主導者である山田先生によると、日本人は欧米人に比べインスリンを分泌する能力が弱く、太っていなくても血糖異常になる人が多いとのことだが、私が考えるその他の要因は以下です。
(1)運動量の低下
多くの専門家も指摘されているように、PCやスマホ、ゲームなどの普及に伴い運動量が低下していることが一因として考えられる。(肥満に関しては、私の理論上では、運動量の低下は本質的な肥満の原因ではない。)
(2)統計上の問題
■国民健康栄養調査では、設定された単位区から層化無作為抽出によって(300の単位区内に在住する)約 6,000 世帯が選ばれるのだが、2019年の調査では協力世帯は 2,836 世帯の 5,900 人であったという。強制ではないため、男性・若者・独身者の集団で協力が少ない傾向にあると言われる[1]。
■平均値に隠された上限・下限の大きな開き(ブレ)があるのかもしれません。理想的なバランスの良い食事をする人々もいる一方で、食生活の乱れが目立つ人々もいます。糖質の摂取量においても、ダイエットで少なく食べている人がいる一方で、個別でみれば生活習慣病リスクが高い人は糖質を過剰に摂取していたり、又はインスタント食品・ファーストフード等に偏ったバランスの悪い食生活をしているのかも知れない。
(3)食事の頻度、時間帯など

食事の量・質だけでなく、回数、時間帯、食べ順によっても吸収が左右される。
特に朝食抜きで1日2食の場合、昼食の糖質量が同じであっても吸収率が高まり、血糖値が急速に上がると言われている。
それに対し、朝食(ファーストミール)で食物繊維が豊富な食品などをしっかり食べておけば、昼食後やそれ以降の食事(セカンドミール)の血糖値上昇にも影響を与え、低く抑えられるということが、「セカンドミール効果」として知られている(1982年にトロント大学のジェンキンス博士によって発表された)。
(4)食事バランス
■食事バランスが大事である。糖質以外の肉・魚類、油脂、乳製品、野菜(繊維質)を組合わせて食べることで、胃の滞留時間も長くなり、糖の吸収も穏やかになるので、同じ糖質量でも血糖値の急激な上昇を抑えることができるであろう。
多くの人が太りたくないがために、脂質を減らす傾向は、肥満だけでなく血糖値異常者の増加につながる可能性があるのです。
■1970年代以降、外食産業におけるチェーン店などの増加に伴い、すばやく食べれる食事(牛丼、カレー、ラーメン、うどん、ファーストフードなど)の摂取機会が増えた。そういう食事は野菜も少なく、大部分は炭水化物であり、血糖値を上げやすいのではないだろうか? 健康的に見えるザル蕎麦であっても、単品では血糖値が上がりやすいと山田先生も指摘されている。(山田悟, 第5章, 「糖質制限の真実」,幻冬舎, 2015, P144)

また、多くの日本人は炭水化物が好きである。「ラーメンと炒飯」の様に異なる炭水化物(米と小麦製品)をダブルを食べるセットメニューが多い。
量は少なくても、おにぎり1個とスナックパン(又はカップ麺)、の様な組合せでは血糖値が上がりやすい。
(5)炭水化物(糖質)の質
■農水省統計によると、米の1人当たりの年間消費量は、昭和37年度(1962)の 118 kgをピークに減少傾向となっており、令和2年度(2020)の消費量は半分以下の 50.8 kgにまで減少しています。また、1世帯当たりの年間支出金額の推移を見ると、平成26年(2014)以降はパンの支出金額が米の支出金額を上回っています。
米の消費量が近年激減するなかで、その代わりに菓子パン、スイーツ、キャンディー、ソフトドリンクなど血糖値を上げる糖質が増えているはずで、炭水化物摂取量というデータだけでは十分とは言えない(参考:日本ローカーボ食研究会)。

(GI値が比較的低い食品:玄米、全粒粉パンなど )
■そんな中で、糖質50 gを含む食品を摂取した後の血糖値・持続時間などによって数値化されたグリセミック・インデックス(GI)という指標は有益である。また、GI値に、対象の食品に含まれる炭水化物の割合をかけて算出されるグリセミック負荷(GL)という指標もある。
食後の血糖値の急激な上昇を抑える観点で、 GI・GL値の低い食品に着目することが重要です(注1)。パン、白米、麺類、スナック菓子、芋類などはGI値が高い食品と言われるが、玄米、全粒粉パン、豆類、ナッツなどはGI値が低い。
(注1:砂糖のように急激に高い血糖値へ上昇するものの、速やかに下降するような食品はGI値では表現しきれないと言われている。)
■食品に含まれるデンプンの中には、消化されずに大腸まで届くレジスタントスターチ(難消化性デンプン)と呼ばれるものがあることが分かっている。
例えば、米・芋類・パスタに含まれるデンプンは加熱されて糊化したあと、冷ますとその構造が変化し、一部がレジスタントスターチとなることがあります。(レジスタントスターチには腸内環境を整えるなど、その他の多くのメリットが発見されている。)
現在より保温ジャーが一般的でなかった 1970~80年頃までは、お米の消費量は今より多かったかもしれないが、お弁当などで「冷めたご飯」をたくさん食べていたのではないでしょうか?
■国立がん研究センターは、1990年代後半に「糖質の摂取量と2型糖尿病罹患との関連」を調べるため5年間の追跡調査(糖尿病や循環器疾患、がんの既往などのない45~75歳の約6万5千人の男女を対象)を行った。これによると、女性においては、単純糖質(砂糖、果糖など)やスターチの摂取量の多い人に糖尿病の罹患率が高かったことが判明した[2]。
(6)調理の進化、加工食品など
■近年の調理技術の向上や加工食品が増えたことにより、肉・魚、野菜など含むすべての食品はソフトになり口の中でとろけるようになった。そのような食品はすばやく消化され、胃の滞留時間が短くなるため、糖質の吸収が早まる可能性があると私は考える。
■また多くの加工食品・お菓子などには人工甘味料が使用されている。人工甘味料自体は血糖値を上昇させないものの、習慣的な使用は、味覚や腸内細菌叢(フローラ)の変化を介し、糖代謝に悪影響を及ぼしている可能性を指摘する専門家もいる[3][4]。(参考:農畜産業振興機構「人工甘味料と糖代謝」)
まとめ
(1)日本では、1955年の統計以降、炭水化物(糖質)摂取量は一貫して減少している。摂取カロリーも過去50年に渡り減少傾向にある。少なくとも日本では、近年の糖尿病患者・血糖異常者の増加は糖質やカロリーの摂取量だけでは説明できない。
(2)炭水化物(糖質)と一概に言っても、血糖値の上がり方は異なる。1970年前後からの急速な食の欧米化と共に、日本国内におけるお米の摂取量はピーク時(1962年)の半分以下に落ち込んでいる。その代わり、血糖値を上げやすい粉物(パン類・麺類・スナック菓子)、砂糖(スイーツやソフトドリンク)の摂取が増えていると考えられる。お米は粒であり、粉物などに比べ比較的消化の過程は緩やかであるはずだが、同じお米であっても、精米度合い、炊き方(水分)、冷まし方によって血糖値の上がり方が異なる。
(3)食事のバランス(食材の組合せ)、食事の頻度、摂取の時間帯、食べ順などによっても血糖値の上がり方に違いがでる。
例えば、消化の良い炭水化物(高GI) に偏る食事、スイーツやソフトドリンクの頻繁な摂取、朝食抜き、早食いなどの食習慣は、一日の糖質摂取量は多くなくても、インスリン分泌の頻度をあげ、血糖値の上下動を激しくし、膵臓に負担をかけるのではないかと考えます。
(4)血糖異常のリスクを低下させるためには、食品の糖質含有量だけでなく、GI値やGL値のように、血糖値の上がり方を意識した食事が大切ではないでしょうか?高GI食品や砂糖類の摂取量を減らし、低GI食品 (全粒穀物、「肉・魚などのタンパク質」、ナッツ、乳製品)、オイル、非でんぷん質の野菜など の摂取を増やし、食事全体としての血糖値上昇を抑えることが重要です。
一日3回規則正しく食べる、野菜などから先に食べる、冷めたご飯を食べる―ことでも血糖値の上がり方が緩やかになるということが知られています。
(5)個人的な意見としては、日本の伝統的なお米を主食とするバランスのとれた食事は、肥満・血糖異常のリスクを増加させるものではないと思っている。日本では四季折々の野菜や魚介、伝統的な発酵食品に恵まれているにも関わらず、近年は高GIな炭水化物や肉製品、インスタント食品などを好んで食べる人が増えていると感じる。
(肥満原因も含めた、包括的な低炭水化物ダイエットの効果については、以下の記事をご覧ください。)
【関連記事】低炭水化物(ロカボ)ダイエット:糖質を減らすことだけが重要ではない
[1] 日本肥満学会, 第4章「肥満症診療ガイドライン2022」,ライフサイエンス出版, 2022-12, P28.
[2] 金原理恵子、後藤淳 他,「前向きコホート研究における中年成人における砂糖およびデンプンの摂取量と2型糖尿病リスクとの関連性」
[3] Pepino MY, Bourne C. Non-nutritive sweeteners, energy balance, and glucose homeostasis. Curr Opin Clin Nutr Metab Care. 2011 Jul;14(4):391-5. doi: 10.1097/MCO.0b013e3283468e7e. PMID: 21505330; PMCID: PMC3319034.
[4] Suez J, Korem T, et al., Artificial sweeteners induce glucose intolerance by altering the gut microbiota. Nature 514, 181–186 (2014). https://doi.org/10.1038/nature13793
2024.01.28
低炭水化物 (ロカボ)ダイエット: 糖質を減らすことだけが重要ではない
目次
- ロカボって何?
- ロカボの効果(まとめ)
- 増加する糖尿病・血糖異常
- ダイエットの鍵はインスリンの制御なのか?
- 日本で広がる食事の偏り、質の低下
<まとめ>
アメリカでは1990年代後半から、低炭水化物食のブームがあったと言われていますが、日本では、2015年前後から糖質制限(ロカボ)ダイエットが多くの人に受け入れられブームとなっています。日本では伝統的にお米の文化ですが、戦後は米食よりもパンや麺類を好む人が増え、西洋化の食事と共に肥満が増えてきていると、多くの人が感じているようです。
今回は、痩せるだけでなく、血糖値異常、その他の生活習慣病にも有効とされる、話題のロカボ・ダイエットについて説明したいと思います。
【 私のスタンス:肥満と血糖異常症の問題を分けて考えます。】
一般的に、糖質制限を推奨する専門家は、肥満の原因はカロリーの過剰摂取ではなく、血糖値を上昇させインスリン(注1)の分泌を促す炭水化物(糖質)であると考えているようだ(炭水化物-インスリンモデル)。
加えて、肥満が一因とされるインスリン抵抗又はインスリンの分泌能力低下などによって糖代謝異常となり、最終的に糖尿病などの生活習慣病が発症すると考えられている。
つまり、肥満の問題も血糖異常などの症状も同じインスリンを中心とした一連の流れとして考えられているのですが、私は肥満は炭水化物の異なるメカニズムが原因だと考えているので、分けて説明したいと思っています。
(注1:食後に血糖値が上昇すると、それに反応して膵臓から分泌されるホルモンで、唯一、血糖値を下げる作用があります。余ったブドウ糖はグリコーゲンや中性脂肪に合成され蓄えられるが、その合成を促進するのもインスリンの働き。)
1.『ロカボ』って何?
『糖質制限の真実』(2015)より
日本では、「糖質制限ダイエット」という言葉が一般的には使われていましたが、「制限する」という言葉はどうしてもネガティブな印象を与えてしまいます。そういう訳で、これまでにない別の言葉を使う必要がありました。英語の Low carb から『ロカボ』という言葉をつくり、日本でも普及させたいと考えているのです。
ロカボとは、厳格ではなく "緩い” 糖質制限を意味します。糖質を1食あたり20~40グラムで3食、それとは別に1日10グラムまでのスイーツを食べて、1日の糖質摂取量をトータル70~130グラムにしましょう、というのが定義です。

厳格な糖質制限と違うのは、最低でも70gの糖質を摂取することで、ケトン体が出てくるような極端な低糖質状態になることを避けていることです。
また厳格な糖質制限は食事の幅が狭まりますが、ロカボでは食べられるものの幅はぐんと広がるのです。炭水化物の摂取量(を減らすこと)さえ守れば、肉料理、魚料理、チーズや野菜など様々な料理を食べることができるのです。
(参考文献:山田悟,「糖質制限の真実 :日本人を救う革命的食事法ロカボのすべて」, 幻冬舎, 2015, P.114)
2.ロカボの効果(まとめ)
日本での低炭水化物ダイエット推進の第一人者である、山田先生の考えをまとめると以下のようになります。
(1)食事によって血糖値が上昇すると、膵臓からインスリンが分泌されるが、インスリンの分泌が過剰だと体重増加につながる可能性がある。日本人は欧米人に比べインスリンを分泌する能力が弱く、太っていなくても血糖異常になる人が多い。2型糖尿病を発症する人の半分以上は肥満 (BMI≧25)ではない。(P.33, 70)
(2)インスリン分泌の頻度が高いほど、また血糖値の上限値が高いほど、膵臓に負担がかかり、やがてインスリンの分泌に支障をきたし糖尿病の発症につながる可能性がある。また血糖の激しい上下動は、老化や細胞の癌化 、認知症(アルツハイマー)、心臓病発症リスクの増加などにつながる可能性がある。(P.35, 63, 68, 70)
(3)血糖値を上げるのは糖質だけである。低糖質の食事にすることで、血糖値の上昇を穏やかにすることができる。
糖質以外の蛋白質、脂質などの栄養素、繊維質には血糖値の急激な上昇を抑える働きがある。つまり白米よりチャーハンの方が血糖値の急激な上昇を抑えれるのである。(P.42, 47)

(4)健康の為に油脂を控えるべきという考えは、日本では疑われることなく長く一般に信じられてきたが、21世紀になってからの様々なデータは、たとえ食べる油脂を控えても、血液中の脂質の指数の改善、心臓病や肥満の予防につながらないと言うことを、明らかにしてきました。
トランス脂肪酸については避けるべきだが、その他の脂質については無理に控える必要はない。肉などの動物性脂肪(飽和脂肪)の摂取についても、日本人だけに限定すると、心筋梗塞や脳卒中の発症率との関連性はみうけられない(2013年データ)。(P.53)
(5)糖質を減らしても、脳はケトン体(脂肪酸から作られる)をエネルギーとして使うことができる。極端な糖質制限では、体にケトン体がたまってくることで血液が酸性に傾き、ケトアシドーシスという状態を引き起こす可能性がある。このようなリスクがある以上、極端な糖質制限はするべきではない。(P.75)
(6)厳格なカロリー制限や低脂肪食を長期に渡り続けられる人はまずいない。緩い糖質制限はカロリーも気にしなくていいので取り組みやすく、他の食事療法と比べても結果が出やすい。その人にはどんな食事療法があっているのかというオプションを広げていくことが大切である。(P.92)
(参考文献:「糖質制限の真実 :日本人を救う革命的食事法ロカボのすべて」)
3.増加する糖尿病・血糖異常
国民健康・栄養調査によると、炭水化物の摂取量は過去60年以上に渡り減少し続けている。一日の摂取エネルギーも、1970年代初頭までは増加しているが、それ以降減少傾向にあります。
それにもかかわらず、近年、糖尿病患者や血糖異常などの糖尿病予備軍は増え続けているのです。
これについてのより詳細なデータ (1955~2019) と、私の考える摂取量以外の原因については、以下の記事をご覧ください。
【関連記事】減少する糖質摂取量、増える糖尿病(血糖異常)
4.ダイエットの鍵はインスリンの制御なのか?
血糖値をコントロールするという意味では、緩めの低炭水化物ダイエットは効果的と思うのですが、肥満の問題についてはどうでしょうか?
「人はなぜ太るのか?」の著者であるゲーリー・トーベス氏によると、「カロリーの摂り過ぎが太る原因なのか?それとも炭水化物か?」は1800年代から議論されており、その理由として、低炭水化物ダイエットではその他のカロリー源(肉・脂質など)の量を気にすることなく食べても痩せることができたからです。
これが、カロリー理論を絶対的に信じ、脂質が心臓に悪いと考える専門家の猛反対を受けた訳ですが[1]、今では介入試験などによって低炭水化物ダイエットの高い減量効果が示され[2]、一定の地位を獲得していると言われています。
【関連記事】炭水化物が太るのか、カロリーが太るのか?論争
低炭水化物を推奨する専門家は、炭水化物が血糖値を上げ、インスリンの分泌を促すから太る原因だと考えているようであり、炭水化物さえ減らせば、インスリン分泌を促さない蛋白質・脂質はカロリーを補うためにも食べても良いとされていますが、私はその説明では不十分だと思っています。

私が付け加えたいのは以下です。
消化の良い精製された炭水化物や蛋白質(加工食品)に偏る食事はすばやく消化され、そういう食事が続くと空腹感が増し、いくつかの条件が重なると腸内飢餓が引き起こされやすくなるのです。
炭水化物のもつ特殊性(希薄効果、プッシュアウト効果)が腸の飢餓状態をさらに加速します。(つまり、腸内飢餓と関係するのはデンプンなどの多糖類であり、砂糖などの単純糖質ではない。)
【関連記事】
炭水化物が人を太らせる:希薄効果、プッシュアウト効果
ですからその対処法として、痩せるためには逆の事、つまり炭水化物をある程度減らすだけでなく、その他の消化に時間のかかる食品(蛋白質、油脂、乳製品など)や繊維質を多く含む食品などを相対的に増やすことによって、未消化の食べ物が常に腸内に多く残るようにしないといけないのです。(この点において、グリセミックインデックス[GI]、グリセミック負荷[GL]の考え方はとても重要である。)

もちろん、肉や動物性脂肪(飽和脂肪酸)をいくらでも食べていいというアドバイは個人的に正しいとは思えないが、GI値の低い炭水化物、豆類・ナッツ類などの植物性タンパク質、魚・植物油などの不飽和脂肪酸、乳製品、繊維質の野菜などを組合せ、満腹感を高めることが大切だと考えます。
結果的に緩い糖質制限と似たような食事法になるのですが、炭水化物は肥満の直接的な原因ではなく、腸内飢餓を引き起こしやすくするという間接的な原因であるというのが私のスタンスなので、ケトジェニックの様な厳格な糖質制限には疑問を感じる。
また、私はインスリンが脂肪蓄積を促すとしても、それが根本的な肥満の原因ではないと思っています。
糖質制限を推奨する人の中には、「インスリンの分泌さえ下げれば、カロリーを気にせずに、ステーキ・魚のグリル・チーズ・オイルなど何でも食べてしかも痩せれるのだから、カロリー摂取量ではなく炭水化物が肥満の原因であったんだ。」と説明する方もいますが、その説明は間違っていると考えます。
5.日本で広がる食事の偏り、質の低下
近年、世界中で肥満の増加が深刻な問題となるなかで、太る人にとってはその原因の中心にあるのは間違いなく消化の良い精製された炭水化物であると考えます。
しかし、炭水化物を食べたから全員が太る訳ではなく、炭水化物のタイプ(GI値の高いもの)、食事の偏り、不規則な食生活(朝食抜き、夜遅い食事など)などの要因も関連しているのです。
例えば、カロリーや糖質の「摂取量」だけに着目すると、朝食を抜いたり、昼食をカップ麺・「スナックパンとおにぎり」又はファーストフードなどの簡単な食事で済ませてしまったりすることも悪くない選択に思えるかも知れません。さらに、野菜を食べないことも多少の糖質又はカロリーを減らすことに役立つと思われるかも知れません。

しかし、このような繊維質・栄養に乏しく炭水化物の多い「質の低い食事」と「空腹」を繰り返すことは、肥満や糖尿病・血糖異常症などの発症リスクを増大させる可能性があるのではないでしょうか?
データとしては示すことはできないが、私の知る限り、日本においても工場や作業所における派遣労働者や低所得層における「食事の質」の低下が近年著しいと感じる。
食費を抑えようとする時、一番安くすんで量が多い(一時的な満足感を得られる)のが炭水化物なのである。
まとめ
(1)(2)は「減少する糖質摂取量、増える糖尿病(血糖異常)」の記事からの要約
(1)日本での糖尿病患者は、推計を始めた1997年の690万人から右肩上がりで推移し、2016年には1,000万人に達している。血糖異常などの糖尿病予備軍も含めると2016年で2000万人を超える(約6人に1人)。日本人は欧米人に比べインスリンを分泌する能力が弱く、2型糖尿病を発症する人の半分以上は肥満(BMI≧25)ではない。
(2)日本では、糖質摂取量やカロリー摂取量が50年以上前から減少傾向にあり、少なくとも日本において、肥満・糖尿病・血糖異常者の増加は、糖質やカロリーの摂取量だけでは説明できない。グリセミック・インデックス(GI値)の高い食品、砂糖類、バランスの悪い食事、朝食抜きなど不規則な生活などの要因が関係している可能性がある。
(3)カロリーや糖質の「量」だけに着目すると、朝食を抜いたり、昼食をカップ麺・ファーストフードなどの簡単な食事で済ませたり、野菜を抜くことさえも合理的に思えるかも知れませんが、消化の良い炭水化物に偏る「質の低い食事」と空腹の繰り返しは、血糖異常などの病気発症リスク、肥満リスクを増大させる可能性があるのです。
(4)近年の、(A) 肥満リスクの増大と、(B) 血糖異常者の増加は、炭水化物の異なる性質によるものであるというのが私のスタンスです。(B) に関しては、炭水化物を含む食事が血糖値をどの様に上げるのかということと、インスリンとの関係が大きく影響する。それに対し(A) は、消化の良い炭水化物が食べた物(栄養)を希薄にし、いくつかの条件が重なれば、腸内飢餓が引き起こされることと関連している。
つまり私の理論上では、肥満の根本的な問題は、腸内飢餓により設定体重そのものがアップすることであり、炭水化物は間接的にそれに影響しているのです。
(5)肥満や血糖異常のリスクを低下させるためには、炭水化物の量を減らすことだけが重要ではない。
低GIの穀類の摂取、他の食材(肉・魚・野菜・ナッツ類、乳製品、海藻など)を食事に組合わせること、規則正しく食べる(例えば、一日3回)ことなども重要である。
これらはすべて消化を遅らせ、吸収の速度を緩やかにし、血糖値を安定的に保つことに役立つ。「セカンドミール効果」や「レジスタントスターチ」の概念もこの点において重要である。
特に痩せるためには、消化に時間のかかる食品(蛋白質、脂質など)や繊維質を多く含む食品を増やすことによって未消化の食べ物が常に腸内に多く残るようにすることがむしろ重要なのです。これによって空腹感が抑えられ、順に吸収率は低下するので、空腹感をコントロールすることが減量達成の鍵となる。
(6)砂糖などの単純糖質は血糖異常などとは大いに関係があると考えるが、腸内飢餓を引き起こす原因となるのはデンプン、小麦などの多糖類である。
参考文献:
[1] ゲーリ・トーベス, 2013,「人はなぜ太るのか」, メディカルトリビューン, P.177-8.
[2] ジェイソン・ファン, 2019, The Obesity Code, サンマーク出版, P.178-9.
- 1 / 11
- »
